
Come è noto, gli anziani rappresentano la fascia di popolazione che a livello globale ha visto il maggior tasso di crescita negli ultimi decenni; il cambiamento demografico interesserà anche il futuro, con un notevole incremento degli over 80. L’aumento dell’aspettativa di vita è il risultato di diversi fattori: un contributo notevole è fornito dai progressi della medicina e dalla disponibilità di farmaci innovativi ed efficaci, che se da un lato apportano indubbi benefici, dall’altro presentano rischi che è opportuno conoscere e affrontare.
Invecchiamento e demenza
Il processo di invecchiamento coinvolge diversi meccanismi che interessano numerose funzioni biologiche, psicologiche, sociali che sono regolate da fattori genetici e ambientali. L’invecchiamento spesso si accompagna a presenza di malattie croniche, deterioramento cognitivo e funzionale, isolamento sociale e aumentato rischio di fragilità. In Italia è affetto da patologie croniche il 35-40% degli ultra65enni, con valori intorno al 50% negli anziani fra i 75 e gli 85 anni e vicini al 65% negli anziani ultra85enni (ISTAT, 2021).
Riguardo in specifico alla demenza, in occasione della Settimana mondiale del cervello 2022 la Società Italiana di Neurologia (SIN) ha diffuso le stime riferite al nostro Paese: oltre 1.200.000 persone con demenza, di cui 720.000 con malattia di Alzheimer (la forma più comune di demenza). Ipotizzando che per ogni malato di demenza siano coinvolte in media 3 persone (fra caregiver, altri familiari, badanti), attualmente le persone non malate implicate nel problema sarebbero oltre 3.600.000, con importanti conseguenze anche a livello collettivo, sia sul piano sociale che economico.
Sebbene la perdita di memoria sia il sintomo principale e più precoce della demenza, è frequente che gli anziani si lamentino di disturbi di memoria pur in assenza di demenza. La stessa definizione di “invecchiamento normale” è problematica, dal momento che la variabilità interindividuale nelle funzioni psicofisiche aumenta con l’età, per effetto di differenze nelle abitudini di vita, nell’alimentazione, nell’esposizione a fattori ambientali e nell’attività lavorativa. È quindi spesso difficile determinare il confine tra limite inferiore di normalità cognitiva e soglia di deterioramento patologico, anche per il fatto che alcune funzioni cognitive decadono con l’invecchiamento, mentre altre rimangono intatte. L’età costituisce comunque il fattore di rischio più importante per le varie forme di demenza.
Nella pratica clinica quotidiana, è molto più comune che i familiari si rivolgano al medico, lamentando un calo di efficienza del proprio congiunto nelle attività più complesse della vita di relazione, piuttosto che lo faccia l’interessato: questi spesso ne è inconsapevole o, se consapevole, tende a mascherare o negare i propri disturbi. È noto che il lamentare personalmente un disturbo di memoria correla ben poco con l’effettiva presenza o l’imminenza di un deficit mnesico o di altre funzioni cognitive, denotando più spesso un tratto di personalità ansioso o la presenza di depressione. La necessità di una diagnosi, la più tempestiva possibile, è essenzialmente motivata dalla possibilità di informare il paziente quando ancora la sua capacità di prendere decisioni è pressoché del tutto integra; inoltre, dalla disponibilità di farmaci antidemenza, il cui utilizzo – ancorché di effetto modesto – è specialmente giustificato quando la capacità del paziente di svolgere autonomamente le funzioni di base e la maggior parte delle funzioni strumentali della vita quotidiana è ancora preservata.
Strettamente correlato all’aumentato rischio di deterioramento cognitivo e di patologie croniche è l’uso (spesso eccessivo) di farmaci, che è il risultato della sommatoria del trattamento delle singole malattie croniche, per lo più gestite da specialisti diversi: un anziano con 4-5 patologie croniche (ad esempio ipertensione arteriosa, ipercolesterolemia, diabete, cardiopatia ischemica e demenza) si trova a dover assumere quotidianamente 10-15 farmaci diversi, finendo così nel novero dei pazienti in polifarmacoterapia. Vediamo allora di capire cosa è la polifarmacoterapia, quali sono i benefici e i rischi, come deve essere monitorata e gestita dal caregiver del paziente con demenza.
La polifarmacoterapia
A oggi non vi è accordo sulla definizione di polifarmacoterapia; vi sono due principali scuole di pensiero:
- la prima, maggiormente in uso nel contesto europeo, definisce la polifarmacoterapia in base a una soglia arbitraria di farmaci prescritti; la soglia più spesso utilizzata è di almeno 5 farmaci diversi, assunti cronicamente, mentre l’assunzione concomitante su base regolare o al bisogno di 9-10 o più farmaci è definita polifarmacoterapia eccessiva o iperpolifarmacoterapia;
- la seconda, prevalentemente diffusa nel contesto statunitense, si riferisce all’uso di più farmaci rispetto a quanti sono necessari dal punto di vista medico; secondo questo enunciato, i farmaci senza una precisa indicazione, quelli non efficaci e quelli che costituiscono una duplicazione terapeutica sono considerati come polifarmacoterapia.
In base ai criteri di appropriatezza prescrittiva, la polifarmacoterapia si può suddividere in due tipologie: quella appropriata e quella inappropriata.

I dati di prevalenza di esposizione alla polifarmacoterapia sono molto variabili, in relazione ai contesti e alle popolazioni studiate: pazienti ambulatoriali, pazienti ospedalizzati, residenti in strutture geriatriche. Le evidenze raccolte nei diversi ambiti hanno permesso di quantificare l’entità del fenomeno, che ormai coinvolge una quota rilevante di anziani: la polifarmacoterapia, intesa come 5 o più farmaci cronici, è presente in oltre il 60-70% degli anziani ospedalizzati in reparti di medicina interna e geriatria e in oltre il 30-40% degli anziani seguiti dalla medicina del territorio (AIFA, 2021).
Anche se invecchiamento non è sinonimo di malattia, la prevalenza di patologie croniche e il consumo di farmaci aumentano inevitabilmente con l’avanzare dell’età. Secondo i dati del Rapporto Nazionale 2022 sull’uso dei farmaci in Italia dell’Agenzia Italiana del Farmaco (AIFA):
- quasi l’intera popolazione ultra65enne (98%) ha ricevuto nel corso dell’anno almeno una prescrizione farmacologica, senza particolari differenze nei due sessi;
- il 68% degli anziani ha ricevuto la prescrizione di almeno 5 diversi farmaci (polifarmacoterapia) nel corso dell’anno;
- gli anziani assumono in media 7,6 diversi farmaci, con il valore più basso (pari a 6,0) nella fascia di età 65-69 anni e quello più elevato (pari a 8,7) negli over 85, senza differenze rilevanti fra i due sessi;
- la quota degli anziani che ha assunto almeno 10 farmaci diversi (iperpolifarmacoterapia) è pari al 29%.
La polifarmacoterapia nel paziente con demenza
Anche nelle persone anziane con demenza la polifarmacoterapia è una condizione abbastanza comune; se da un lato può rendersi necessaria per trattare disturbi o sintomi dovuti ad altre patologie tipiche dell’invecchiamento, dall’altro comporta rischi importanti per la salute del malato di demenza. Dai dati della letteratura scientifica risulta che oltre il 50-70% degli anziani con demenza soffre di almeno altre 3 malattie croniche (Esumi, et al., 2022): ne consegue che a questi pazienti vengono prescritti in media 5-10 farmaci differenti, ovvero vengono esposti a una polifarmacoterapia, conseguenza anche dei diversi specialisti che seguono contemporaneamente il malato (per esempio cardiologo, neurologo, psichiatra, diabetologo). Gli studi più recenti hanno documentato un aumentato rischio di reazioni avverse da farmaco, ospedalizzazioni e mortalità nelle persone anziane esposte cronicamente a un numero di farmaci uguale o superiore a 5.

La polifarmacoterapia è frequentemente il risultato del tentativo di applicare le linee guida internazionali alle persone anziane, spesso con demenza o disturbi cognitivi, trascurando il fatto che le prove scientifiche disponibili in queste raccomandazioni sono di norma ottenute in studi clinici condotti su popolazioni ideali, ovvero persone più giovani, senza deterioramento cognitivo né patologie concomitanti e/o polifarmacoterapia. Ciò espone gli anziani con demenza all’uso di numerosi farmaci, spesso inappropriati, senza che sia chiaro il rapporto rischio/beneficio delle terapie prescritte, soprattutto in relazione alle possibili interazioni tra farmaci o con le patologie del paziente. Dai dati della letteratura risulta, infatti, che gli anziani con demenza utilizzano nel 20-70% dei casi farmaci potenzialmente inappropriati (Esumi, et al., 2022), che potrebbero essere responsabili dei rischi descritti in box 2.
Una delle conseguenze più comunemente associate alla polifarmacoterapia è il rischio di interazioni tra farmaci. Numerosi studi epidemiologici hanno dimostrato che gli anziani hanno un rischio quasi doppio, rispetto alle persone più giovani, di sviluppare patologie iatrogene e che questo rischio tende ad aumentare con il passare degli anni. I dati a oggi disponibili indicano che la frequenza di interazioni farmacologiche varia in relazione al contesto studiato: si va infatti dal 3-6% nei pazienti ambulatoriali al 45-70% in quelli istituzionalizzati (Nobili, Pasina, 2014).
Quando si prescrivono a un anziano più farmaci contemporaneamente, devono essere tenuti ben presenti tre importanti potenziali fattori di rischio per le interazioni:
- le modificazioni anatomico-funzionali indotte dall’invecchiamento a carico dei diversi organi e apparati;
- le conseguenti modificazioni dei meccanismi farmacocinetici e farmacodinamici;
- la maggiore predisposizione degli anziani a sviluppare eventi avversi da farmaci.
Un’altra possibile forma di inappropriatezza prescrittiva è la cosiddetta cascata prescrittiva, che si riferisce al fenomeno per cui una reazione avversa a un farmaco non viene riconosciuta come tale, bensì viene interpretata come manifestazione di una nuova patologia. Pertanto, al fine di trattare questa presunta nuova manifestazione clinica, vengono prescritte nuove terapie non necessarie, che espongono il paziente al rischio di sviluppare ulteriori eventi avversi.
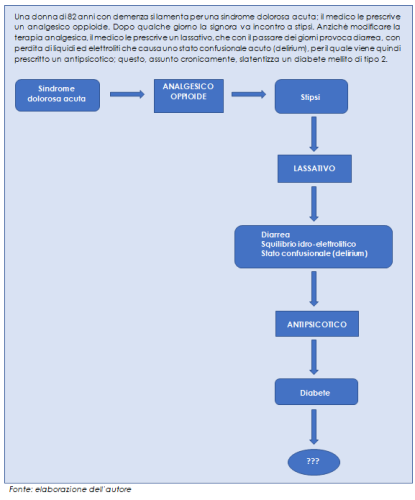
Nell’esempio riportato in figura 1, sarebbe stato sufficiente sostituire l’analgesico oppioide con un altro antidolorifico non oppioide, per evitare la sequela di eventi avversi e prescrizioni inutili descritti.
Sempre nel contesto dei rischi da polifarmacoterapia è importante ricordare che circa il 20-30% dei ricoveri ospedalieri degli anziani con demenza è dovuto a eventi avversi farmaco-correlati (ad esempio cadute, agitazione, stato confusionale, disturbi del comportamento, complicanze cardiovascolari) (Esumi, et al., 2022). Inoltre, durante il ricovero in ospedale le terapie farmacologiche di questi pazienti vengono spesso modificate, con la sostituzione o l’aggiunta di nuovi farmaci, con aggiustamenti di dosaggio o con l’interruzione di farmaci preesistenti. Se queste variazioni non vengono opportunamente comunicate al medico di medicina generale e adeguatamente spiegate al caregiver, il rischio di eventi farmaco-correlati può ulteriormente aumentare e contribuire negativamente alla corretta aderenza alle terapie.
È stato infatti calcolato che la non-aderenza alla terapia tra gli anziani può variare dal 43% al 100% (Cross, et al., 2020); la demenza è un ulteriore fattore aggravante. La non aderenza alle terapie aumenta poi il rischio di fallimento terapeutico, di progressione-peggioramento di malattia, di ospedalizzazione e di eventi avversi farmaco-correlati. In questo scenario è evidente il ruolo che può essere giocato dal caregiver, se adeguatamente informato e guidato nella corretta gestione e nel monitoraggio delle terapie farmacologiche assunte dal malato di demenza.
Cosa fare: consigli pratici per il caregiver
Innanzi tutto, la premessa fondamentale per una prescrizione e valutazione medica sicura in qualsiasi evenienza sanitaria è la conoscenza e la pronta disponibilità di una lista precisa e dettagliata della terapia farmacologica in atto dell’anziano con demenza; tuttavia, questo non è sempre scontato, visto il coinvolgimento di molti operatori sanitari nei percorsi diagnostico-terapeutici dell’anziano con demenza, soprattutto in presenza di comorbilità. È poi importante interfacciarsi con il proprio referente di fiducia – medico di medicina generale, geriatra o farmacista di fiducia – per una riconciliazione e revisione periodica (semestrale) delle terapie farmacologiche o a ogni passaggio nella rete assistenziale (visite specialistiche, accessi al pronto soccorso, ricoveri, degenza in centro di riabilitazione o in residenza per anziani).
La riconciliazione terapeutica è un processo standardizzato che consiste nel confronto sistematico tra la terapia farmacologica seguita dal paziente fino al momento attuale e la terapia prevista per la sua nuova condizione clinica, per analizzare e risolvere qualsiasi scostamento osservato, documentando e riportando eventuali modifiche. Operativamente, può essere suddivisa in tre diverse fasi principali:
- creazione di una lista completa e accurata dei medicinali assunti dal paziente;
- confronto tra la terapia seguita fino a quel momento dal paziente e quella che si vuole impostare;
- comunicazione al paziente e/o caregiver della nuova terapia.
La comunicazione è il fattore fondamentale per la sicurezza e la qualità delle cure. Il caregiver deve sempre richiedere, al medico o agli operatori sanitari, informazioni chiare e precise delle modifiche apportate allo schema terapeutico precedente, facendosi spiegare le motivazioni, i vantaggi e gli eventuali rischi o fattori da monitorare in seguito ai cambiamenti introdotti. È inoltre cruciale che il caregiver abbia compreso chiaramente e condiviso questi cambiamenti. Quindi il caregiver non deve avere alcun timore a porre domande specifiche, che non sono mai banali nella gestione dei cambiamenti, specie riguardo il rischio di interazioni e di effetti indesiderati e – nel caso di loro comparsa – riguardo a chi rivolgersi.
Per concludere, può essere utile un breve “promemoria” su cosa chiedere al medico prescrittore o al farmacista (anche per farmaci da banco, vitamine o integratori), ogni volta che viene prescritto un nuovo farmaco o si apportano dei cambiamenti alle terapie in atto di un anziano con demenza.
- Istruzioni sull’uso: quando (per esempio prima o dopo i pasti), come, quanto (a quali dosaggi) e per quanto tempo prenderlo; come comportarsi in caso di errori nel dosaggio.
- Effetti del farmaco: come funziona, cosa può succedere se non lo si assume, ci sono parametri biologici o clinici da monitorare.
- Controindicazioni e precauzioni: in quali casi non sarebbe da utilizzare, quali sono le precauzioni d’uso.
- Effetti indesiderati: quali effetti indesiderati possono verificarsi, come riconoscerli, per quanto possono persistere, cosa fare e chi contattare se compaiono.
- Interazioni: quali medicine, integratori, alimenti, bevande è bene evitare.
- Visite di controllo: quando tornare per un controllo, quali esami o controlli effettuare per verificare l’efficacia e i rischi connessi all’uso del nuovo farmaco, cosa riferire al prossimo incontro.
Essere sempre sicuri che tutto sia chiaro; in caso contrario chiedere ulteriori spiegazioni.

Infine, si segnala che presso l’Istituto di Ricerche Farmacologiche Mario Negri IRCCS di Milano è attivo un servizio di informazioni riguardo al tema anziani e farmaci (tel. 02.35.70.319, mail anzianiefarmaci@marionegri.it), cui possono rivolgersi sia operatori del settore, che anziani e caregiver.
Bibliografia
Agenzia Italiana del Farmaco – Osservatorio Nazionale sull’impiego dei Medicinali (2021), L’uso dei farmaci nella popolazione anziana in Italia. Rapporto Nazionale 2019.
Cross A.J., Elliott R.A., Petrie K., Kuruvilla L., George J. (2020), Interventions for improving medication-taking ability and adherence in older adults prescribed multiple medications, in Cochrane Database of Systematic Reviews, 8(5):5.
Duerden M., Avery T., Payne R. (2013), Polypharmacy and medicines optimisation. Making it safe and sound, The King’s Fund.
Esumi S., Ushio S., Zamami Y. (2022), Polypharmacy in older adults with Alzheimer’s disease, in Medicina, 58(10):1445.
ISTAT (2021), Le condizioni di salute della popolazione anziana in Italia. Anno 2019, Statistiche Report.
Nobili A., Pasina L. (2014), La terapia farmacologica nell’anziano complesso: le interazioni tra farmaci, in Giornale Italiano di Farmacoeconomia e Farmacoutilizzazione, 6(3):38-45.












