
Il Centro Alzheimer di Gazzaniga è un’unità speciale di cure, classificata come struttura riabilitativa, aperta nel 2005 nel quadro di una collaborazione pubblico-privato fra “Azienda Ospedaliera Bolognini, Seriate” (ora Azienda Socio Sanitaria Territoriale Bergamo-Est) e FERB Onlus (Fondazione Europea di Ricerca Biomedica). Comprende due nuclei di degenza con 23 posti letto ciascuno e un Centro per i Disturbi Cognitivi e le Demenze (CDCD) che effettua più di 3000 visite all’anno. La sua missione è di offrire alle Persone affette da demenza e alle loro famiglie una presa in carico globale durante tutto il decorso della malattia, con la possibilità, in caso di necessità, di effettuare un ricovero ad indirizzo «riabilitativo» dedicato a quelle Persone che si trovano in una fase di «scompenso comportamentale» di entità tale da non consentire la permanenza al proprio domicilio. L’obiettivo del ricovero è quello di tentare di ripristinare una situazione di «equilibrio» e consentire il rientro della Persona al proprio domicilio. Il ricovero è temporaneo, con una durata non superiore a 60 giorni ed è a carico del Sistema Sanitario Regionale.
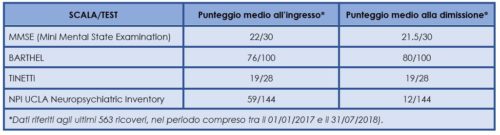
Il Centro Alzheimer di Gazzaniga effettua circa 400 ricoveri all’anno (374 nel 2018); la media dell’età dei pazienti ricoverati nel corso del 2018 è di 80.2 anni, con una prevalenza di donne (63%). La diagnosi più frequente alla dimissione è quella di Malattia di Alzheimer, segue la demenza vascolare/mista e quindi le forme più rare (Malattia Fronto Temporale e Malattia a Corpi Lewy). Il confronto tra i risultati delle valutazioni, effettuate al ricovero e alla dimissione, mostra una sostanziale stabilità nei parametri riferiti alle performance cognitive e funzionali dei pazienti (punteggio medio MMSE, Barthel e Tinetti) e un netto miglioramento delle condizioni dal punto di vista comportamentale (punteggio medio NPI) dando evidenza dell’efficacia del ricovero riabilitativo (tabella 1). Tale miglioramento si conferma sia nei pazienti con elevato valore di NPI all’ingresso, sia in quelli che all’ingresso presentano un valore di NPI più basso (figura 1).
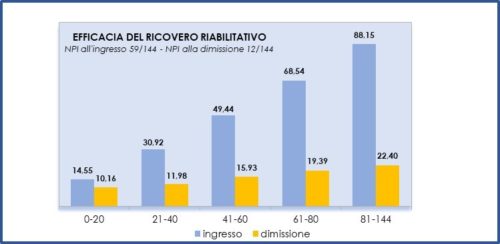
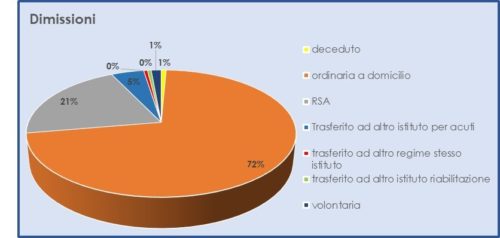
Un dato particolarmente interessante, che si conferma di anno in anno, è l’elevata percentuale di pazienti che fanno rientro al proprio domicilio, dato che si assesta mediamente attorno al 72% dei ricoverati (figura 2). Tale risultato conferma l’utilità del ricovero nel ripristinare un equilibrio comportamentale soddisfacente.
La filosofia che ci ispira: la Person Centred Care di Tom Kitwood
Il Centro si ispira all’approccio messo a punto da Tom Kitwood presso l’Università di Bradford (UK), il cosiddetto Person-Centred-Approach (Cura centrata sulla Persona; PCC). L’approccio di questo compianto studioso ha l’obiettivo di “riconsiderare la demenza”, mettendo in discussione il paradigma “tecnico-organicista” a favore di una visione più personalistica e di un approccio di tipo bio-psico-sociale. Kitwood, senza negare l’importanza della ricerca medica e delle cure sanitarie, afferma che queste costituiscono solo una parte di ciò che possiamo fare per le persone affette da demenza e che, ponendo eccessiva fiducia in queste risposte parziali, rischiamo di lasciarci sopraffare dall’enormità del problema, per essere probabilmente travolti dallo sconforto e dalla paura di non farcela. In questo caso il rischio è quello di gettare la spugna, di perdere fiducia e di pensare che non esista soluzione al “problema demenze”. All’interno del pensiero di Kitwood uno degli aspetti più affascinanti è l’importanza data alla qualità delle relazioni interpersonali.
“Le persone esistono in relazione; l’interdipendenza è una condizione necessaria dell’essere umani. Forse la vita di ogni giorno sarebbe più appagante, e l’esistenza di ogni individuo più ricca e più sicura, se questo dato fosse più ampiamente riconosciuto. (…) per alcuni aspetti, diventare fragili è la sorte inevitabile che attende molte persone nelle fasi più avanzate della vita. Accettare questa realtà nella pratica assistenziale significa semplicemente riconoscere la verità della nostra vulnerabilità e interdipendenza, così spesso fortemente negate. Perciò l’assistenza alle persone con demenza non deve consistere in un’osservazione relativamente passiva del disfacimento di un uomo o di una donna anziani. Può invece diventare un modello esemplare di vita interpersonale, un simbolo di come si può attualizzare il nostro essere umani” [Kitwood e Bredin, 1992].
Secondo i principi della PCC i cosiddetti disturbi comportamentali (BPSD, Behavioral and Psycological Symptoms of Dementia) non vanno interpretati come meri sintomi della malattia, bensì come modalità con le quali il paziente con deficit cognitivo, incapace di comprendere appieno l’ambiente che lo circonda e di esprimere il suo disagio, reagisce agli stimoli ambientali. Questa consapevolezza apre la strada ad un approccio fondato sulla comprensione, nella misura del possibile, del significato dei disturbi comportamentali e sul fornire risposte adeguate, instaurando relazioni significative con la Persona malata, indipendentemente dall’entità del deficit cognitivo.
I lavori di Kitwood e del gruppo da lui fondato presso l’Università di Bradford hanno portato all’elaborazione di una particolare metodologia, il cosiddetto Dementia Care Mapping (DCM) (letteralmente: mappatura della cura della demenza), che rappresenta sia uno strumento rigoroso e standardizzato di osservazione del comportamento dei soggetti con demenza (e delle cure che ad essi vengono prestate) che un processo attraverso il quale si sviluppa la pratica della cura centrata sulla Persona. Esso fornisce dati oggettivi sulla Qualità di Vita sperimentata dalle persone con demenza residenti in uno specifico contesto; le informazioni ricavate permettono di porre una lente di ingrandimento sui partecipanti alla mappatura in modo da evidenziarne bisogni e caratteristiche allo scopo di programmare l’assistenza in modo più mirato e puntuale. Si tratta di un processo che prevede un’attenta preparazione dell’équipe di cura, la pianificazione delle attività in base ai dati emersi dall’osservazione e la continua verifica dei risultati.
In termini aziendali ciò si traduce in un processo di miglioramento continuo della qualità ma, a differenza dai comuni processi che vanno sotto questo titolo, esso è contrassegnato da un’ispirazione fortemente umanistica. Nel corso degli anni diversi operatori del centro hanno seguito i corsi di abilitazione all’utilizzo del DCM, metodo che viene costantemente utilizzato all’interno del reparto come strumento di formazione continua del personale di cura. Vengono pertanto esegue periodicamente le “mappature” dell’assistenza e i risultati sono “restituiti” agli operatori, al fine di assicurare un feedback di immediata utilità pratica.
Riabilitazione e demenza, un binomio possibile
La classificazione del centro come Unità di riabilitazione specialistica caratterizza la composizione dell’equipe di cura formata da medici specialisti in geriatria e neurologia, psicologi, educatori, terapisti occupazionali, fisioterapisti, infermieri ed operatori socio-sanitari. All’ingresso in reparto, per ogni Persona ricoverata, viene redatto un Progetto Riabilitativo Individualizzato i cui cardini sono rappresentati da:
- Stabilizzazione dello stato di salute (rivalutazione clinica complessiva/ricerca di eventuali cause scatenanti una condizione di Delirium)
- Rivalutazione/modifica della terapia farmacologica in uso con l’obiettivo di ridurre il più possibile l’utilizzo di terapie sedative/neurolettiche
- Stimolazione cognitiva
- Riattivazione/mantenimento delle abilità funzionali
- Utilizzo di diverse Terapie non farmacologiche: terapia della bambola, stanza multisensoriale, treno terapeutico, musicoterapia ambientale/individuale, attività ricreative individuali e di gruppo, terapie mediate dall’animale
Il Centro, caratterizzandosi per la sua valenza, a tutti gli effetti, riabilitativa non è indicato per quelle persone che si trovano in una fase troppo avanzata di malattia, condizione che precluderebbe la partecipazione attiva al Progetto/Programma Riabilitativo. A tale scopo, per stabilire l’idoneità al ricovero, viene effettuata una valutazione pre-ingresso. Il ricovero presso il Centro si pone come opportunità per quelle persone che, pur trovandosi in una fase di “scompenso comportamentale” non sono ancora idonee per il ricovero definitivo in RSA. L’obiettivo è quello di permettere il ritorno del malato a casa in condizioni accettabili. Quando ciò non è possibile, il ricovero presso il Centro può diventare preliminare al ricovero permanente in una Casa di Riposo (RSA), ma anche in questo caso, può essere utile per impostare una terapia a lungo termine.
Dal mese di gennaio 2019 è attiva presso il centro una Macro Attività Ambulatoriale complessa (MAC) all’interno della quale vengono erogate prestazioni riabilitative consistenti in attività di stimolazione cognitiva e terapia occupazionale. La frequenza ai MAC è bisettimanale con una durata complessiva di 14 sedute per ogni paziente.
I famigliari e il territorio
Nell’ottica di presa in carico globale della Persona il Centro Alzheimer di Gazzaniga è impegnato in diversi progetti che coinvolgono non solo il paziente ma anche la sua famiglia e la Comunità intera. La consapevolezza che il benessere della Persona affetta da demenza non può prescindere dal benessere dei suoi famigliari ci ha spinto, negli anni, ad organizzare gruppi di ascolto e aiuto per i famigliari dei pazienti, sia ricoverati presso il centro, sia in carico al CDCD. I gruppi hanno frequenza settimanale, sono ad accesso libero e sono condotti dagli psicologi del Centro.
Inoltre, nella certezza che la vita della Persona affetta da demenza non può e non deve svolgersi all’interno delle strutture ma deve essere condotta il più possibile “fuori”, nelle comunità dalle quali le persone provengono, il Centro sta partecipando attivamente allo sviluppo delle “Comunità solidali” con le persone affette da demenza, collaborando e sostenendo le iniziative delle amministrazioni pubbliche di due comuni limitrofi (Albino e Scanzorosciate) nell’ambito del progetto delle “Dementia Friendly Community”, sostenuto dalla Federazione Alzheimer Italia.
La validazione dei risultati ottenuti: il progetto RECAGE
Siamo convinti che la scelta migliore per quanto riguarda l’assistenza alle Persone affette da demenze sia quella di sviluppare al massimo le strategie che consentano alle persone di continuare a vivere nella propria casa, all’interno delle proprie comunità, con le loro famiglie. Tuttavia, il decorso della malattia, oltre ad essere di lunga durata prevede spesso la comparsa di periodi di “scompenso” o “disequilibrio” frequentemente causati dai cosiddetti “disturbi comportamentali” che possono aggravare ulteriormente il carico assistenziale, rendendo impossibile, anche solo temporaneamente, la permanenza della persona al proprio domicilio. In questi casi spesso il sistema-famiglia va in crisi e non sempre i servizi disponibili sono in grado di dare risposte tempestive e adeguate. Si assiste frequentemente in queste fasi ad un abuso farmacologico, con conseguenze negative per la persona malata. La letteratura indica in effetti come la presenza di gravi disturbi comportamentali rappresenti il principale predittore di una precoce istituzionalizzazione oltre ad essere causa scatenante di grave stress per la persona malata ed i suoi caregivers. L’obiettivo del ricovero presso il Centro Alzheimer di Gazzaniga è, come già detto, proprio quello di consentire un ripristino di condizioni di equilibrio, utilizzando un approccio di tipo riabilitativo.
In letteratura non esistono ad oggi risposte univoche sulle strategie da adottare in caso di scompensi comportamentali. È per questo che, forti dell’esperienza maturata in questi anni di lavoro, nel 2017 abbiamo deciso di presentare un progetto alla Comunità Europea nell’ambito dei progetti di ricerca Horizon 2020, al fine di validare i risultati ottenuti e, soprattutto, di tentare di proporre delle linee guida per la creazione di unità cliniche simili alla nostra, in Italia ancora molto poco diffuse. Il progetto, denominato RECAGE, ha ricevuto un finanziamento dell’Unione Europea ed è condotto da un consorzio di diciotto partners (vedi figura 3), provenienti da diversi paesi europei (Italia, Francia, Germania, Belgio, Grecia, Olanda) ed extraeuropei (Norvegia e Svizzera) ed è coordinato dalla Fondazione Europea di Ricerca Biomedica (FERB Onlus).

L’obiettivo principale di RECAGE è quello di validare, adattare e promuovere lo sviluppo di un particolare intervento volto a controllare i BPSD attraverso le cosiddette Unità di Assistenza Speciale per le persone con demenza e BPSD (SCU-B: Special Care Unit – Behavior). Che cos’è una SCU-B? La nostra personale definizione è la seguente: “una struttura medica residenziale situata al di fuori di una Nursing Home, in un ospedale generale o altrove, ad esempio in un ospedale privato, dove le persone con demenza e BPSD sono temporaneamente ricoverate quando i loro disturbi comportamentali non sono suscettibili di controllo a casa.
L’obiettivo principale di una SCU-B è quello di migliorare il comportamento del paziente e di consentire, quando possibile, il suo ritorno a casa. L’approccio terapeutico nella maggior parte delle SCU-B esistenti è un mix di cauti trattamenti farmacologici, terapie riabilitative e non farmacologiche (ad esempio terapia occupazionale, fisioterapia, terapia della bambola e così via), ambiente appropriato e, soprattutto, disponibilità di uno staff di cura (composto da medici, psicologi, educatori, terapisti occupazionali, fisioterapisti, infermieri ed operatori socio sanitari) esperto e formato. In alcune SCU-B esistenti l’approccio ai pazienti è in linea con il Gentlecare di Moyra Jones o con la Cura Centrata sulla Persona (PCC) di Tom Kitwood.
La prima fase di RECAGE è rappresentato da uno studio osservazionale comparativo di coorte che durerà tre anni, nel quale saranno confrontate due coorti di pazienti con demenza e BPSD; la prima coorte verrà seguita da centri clinici dotati di SCU-B, l’altra verrà seguita da centri privi di questa struttura. Si tratta quindi di uno studio pragmatico e la scelta dei partecipanti al consorzio è stata guidata da un’analisi delle strutture esistenti nei diversi paesi europei. A questo proposito è stato chiesto ad ognuno dei paesi candidati a partecipare al consorzio di compilare un questionario sulle strutture presenti nel loro territorio ed una “vignette” che descrivesse il percorso della Persona con demenza all’interno della rete dei servizi. In particolare in Francia le SCU-B, denominate Unités cognitivo-comportementales, sono state implementate da alcuni anni, nell’ambito del Piano Nazionale Alzheimer e sono diffuse in tutto il paese.
La situazione svizzera si diversifica nei diversi cantoni; una situazione piuttosto simile esiste in Norvegia, dove la presenza di SCU-B è diversa nelle varie regioni. In Belgio i pazienti con BPSD possono essere ammessi in unità geriatriche per acuti oppure in SCU-B tipiche. La Germania e l’Italia non hanno una vera e propria rete di SCU-B e, sulla base di questa premessa, abbiamo invitato allo studio centri “con” e centri “senza” SCU-B situati in questi paesi. La Grecia non ha servizi di questo tipo, ma solo servizi di tipo ambulatoriale, e quindi potrebbe essere un buon punto di partenza per lo sviluppo futuro di tale intervento. L’obiettivo primario dello studio osservazionale è quello di dimostrare l’efficacia delle SCU-B in termini di riduzione dei disturbi comportamentali. Obiettivi secondari riguardano l’effetto sulla qualità della vita delle persone affette da demenza e dei loro caregiver ed il rapporto costi-benefici delle SCU-B. L’obiettivo terziario si propone di valutare la presenza di un’eventuale effetto sui tempi di istituzionalizzazione.
La seconda fase di RECAGE si propone di diffondere ed adattare il modello in base ai risultati dello studio di coorte non solo per quanto riguarda i principali obiettivi, ma anche per confrontare l’esperienza e le diverse modalità di lavoro dei centri partecipanti tenuto conto del diverso contesto socio-politico in cui essi agiscono. Dopo l’elaborazione statistica, i risultati dello studio verranno inoltrati ai medici, ai rappresentanti delle associazioni laiche e alle autorità politiche direttamente coinvolte nel progetto. Successivamente sarà convocata una riunione internazionale di tre giorni, aperta ai centri clinici, ai rappresentanti delle associazioni nazionali laiche di tutti i paesi partecipanti ed alle istituzioni partecipanti al progetto. Durante la conferenza verranno discussi e valutati i dati raccolti, considerando le differenze esistenti fra i diversi sistemi sanitari. Al termine della conferenza verrà stilato e diffuso un documento ufficiale. Questo documento riassumerà i risultati dello studio prospettico e includerà delle linee guida per l’istituzione e il funzionamento di un modello possibile di SCU-B. Il documento sarà indirizzato alle autorità sanitarie, alle società scientifiche ed alle associazioni laiche.
La terza fase di RECAGE prevede lo sviluppo di nuove SCU-B nei paesi europei che ne sono privi. Dopo aver esplorato la situazione dei paesi aderenti, analizzeremo le condizioni per l’attuazione dell’intervento nei paesi (Grecia e Italia) in cui le SCU-B sono assenti o rare. Sappiamo infatti che non vi è alcuna incompatibilità nota tra l’intervento e i servizi sanitari esistenti, come è ben dimostrato dall’esperienza di paesi come la Francia, dove le SCU-B sono integrate nei servizi di riabilitazione. Allo stesso modo, in Italia il modo più semplice sarebbe probabilmente quello di inserire nuove SCU-B nell’area della riabilitazione, come nel caso del Centro FERB di Gazzaniga, che rappresenta oggi l’unica SCU-B in Lombardia. L’azione più importante che il consorzio intraprenderà sarà dunque quella di sostenere l’implementazione di SCU-B con i responsabili politici, i funzionari governativi, i direttori generali degli ospedali e altri individui, gruppi o istituzioni influenti. In questa fase sarà cruciale il ruolo delle associazioni (Federazione Alzheimer Italia, Alzheimer Grecia) e dei membri delle istituzioni che fanno parte del consorzio.
In questo momento è in corso l’arruolamento dei pazienti, che si concluderà entro la fine del mese di settembre di quest’anno. Nel mese di gennaio scorso si è svolto a Bruxelles il secondo meeting annuale dei partecipanti al consorzio, per discutere delle attività fino ad ora intraprese e programmare le azioni future. Il meeting ha visto la partecipazione di una cinquantina di rappresentanti delle diverse istituzioni coinvolte, in un clima di grande collaborazione. Siamo convinti che “vivere con demenza” sia possibile e che una diagnosi di demenza non debba rappresentare una condanna per la persona malata. Tuttavia, affinchè questo sia possibile, è necessario che le società mettano in atto dei programmi di sostegno per i malati e le loro famiglie. La possibilità di accedere a strutture dedicate al trattamento dei disturbi comportamentali può rappresentare una valida opportunità per gestire le fasi di scompenso e consentire alla persona malata di vivere a casa propria il più a lungo possibile. Ci auguriamo che i risultati del progetto RECAGE siano in linea con queste convinzioni.
Bibliografia
Kitwood T., (1997), Dementia Reconsidered: the person comes first, Buckingham, Open University Press
Brooker D., (2007), Person centred dementia care. Making services better, Jessica Kingsley Publishers
Kitwood T., (1992), A new approach to the evaluation of dementia care, in Journal of advances in Health and nursing Care, 1 (5), 41-60












