
Introduzione
Il cambiamento di residenza per gli anziani costituisce un evento potenzialmente traumatico ed una sicura causa di stress, anche se i suoi effetti sono stati sopravvalutati (Hodgson et al., 2004). Per i malati di demenza questo può rivestire un’importanza particolare: infatti, lo spazio fisico influenza l’insieme dei disturbi comportamentali e psichiatrici delle persone con demenza, e i processi assistenziali (Colombo et al., 1998). D’altra parte, l’adattamento a situazioni ambientali nuove potrebbe costituire un compito impossibile per chi si trova nella condizione di avere grandi difficoltà all’apprendimento. Per questo, la necessità di dover trasferire un intero gruppo di persone con demenza da un nucleo ad un altro di una RSA costituisce un evento da gestire con la massima attenzione, e di cui conoscere gli effetti.
In occasione del trasferimento del Nucleo Alzheimer dell’Istituto Geriatrico “C. Golgi” in un nuovo spazio, si è proceduto ad osservare il comportamento delle persone ricoverate, a distanza di 8 mesi l’una dall’altra: prima del trasferimento, nell’ottobre 2006, e dopo il trasferimento nel nuovo reparto, nel maggio 2007. Dati di letteratura dimostrano effetti a lungo termine del trasferimento osservabile come peggioramento dei disturbi del comportamento, anche dopo tre mesi dallo spostamento all’interno dello stesso istituto (Lander et al.,1997). Abbiamo, con questo, voluto verificare gli effetti a lungo termine del trasferimento e gli effetti di un ambiente di vita più ampio, sicuro, e ben curato nel design, in modo da rispondere ai bisogni delle persone con deficit cognitivi.
Definizione del contesto
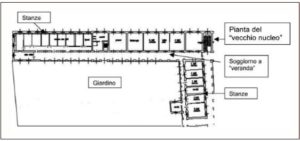
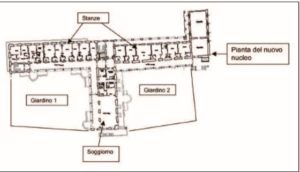
Il trasferimento è avvenuto verso un’altra parte dell’Istituto che riproduceva la pianta “a veranda” del vecchio nucleo, ma con una ristrutturazione completa sia della struttura muraria che degli impianti. Nel vecchio reparto vi era una capienza di 45 posti, nel nuovo di 39, suddiviso in due nuclei, ciascuno con un giardino (che al momento del trasferimento non era, però, agibile), mentre lo spazio medio a disposizione non si modificava sostanzialmente. Inoltre, mentre nel vecchio nucleo il soggiorno era essenzialmente rappresentato dalla veranda, nel nuovo è presente uno spazio ampio dedicato al soggiorno, mentre le stanze sono state tutte dotate di bagno (Figg.1 e 2). Nel soggiorno vi è anche la presenza di una doppia cucina a disposizione dei parenti e delle attività occupazionali, oltre ad un distributore di acqua rinfrescata e/o gasata.
Il trasferimento è stato preparato con largo anticipo, e coinvolgendo i famigliari e i volontari che hanno assicurato una presenza quasi completa. Tutto è avvenuto nella seconda parte di una mattina. Il nuovo nucleo è stato attrezzato con ornamenti, musica e cibi che dessero l’idea di una festa in cui si inserivano mano a mano le persone che arrivavano. I parenti, invitati ad essere presenti e a partecipare al trasferimento, risposero quasi tutti, aderendo alla richiesta di rimanere un po’ più a lungo durante la giornata. Non si sono verificati incidenti, e la prima notte è trascorsa in modo del tutto tranquillo, salvo le difficoltà del personale di assistenza a muoversi con scioltezza in un ambiente nuovo e più ampio, in cui non era automatico reperire tutto il materiale di cui si necessita nell’assistenza. La soddisfazione di parenti, volontari e personale sulla giornata è stata pressoché massima, con osservazioni critiche del tutto marginali.
Metodo di studio
Per valutare i disturbi del comportamento, oltre alla valutazione con Neuro Psychiatric Inventory (NPI), si è utilizzato il metodo della osservazione diretta, della durata di 15 minuti per ogni paziente, in tre momenti della giornata: mattino (fra le 8 e le 9), metà giornata (fra le 11.30 e le 12.30), sera (fra le 16.30 e le 17.30). In tal senso, l’osservazione diretta, molto usata in ambiente pediatrico dove risulta più utile delle osservazioni indirette in una serie di situazioni (Himle et al., 2006), è stata proposta dalla Cohen Mansfield per le persone agitate con demenza (Cohen-Mansfield et al., 1989, riproposta nel 2007).
I comportamenti presi in considerazione riguardano manifestazioni di rabbia/aggressività, comportamento afinalistico, ripetitività, disinibizione sessuale, alterazioni dell’umore, allucinazioni e deliri. È stata rilevata la presenza/assenza di tali disturbi, e l’eventuale frequenza/durata, registrando i dati su una “check list” predisposta appositamente. La frequenza con cui ogni comportamento si è manifestato nell’unità di tempo è stata codificata attribuendo un punteggio da 1 a 3:1 = episodio di brevissima durata;2 = comportamento ripetuto più volte; 3 = comportamento continuo.
La registrazione è stata condotta da tre osservatori indipendenti per 28 persone, sia prima che dopo il trasferimento. Per semplificare l’analisi è stata costruita una variabile come somma dei tre orari (punteggio di frequenza x osservazione) per ogni singolo comportamento, essendo bassa la consistenza interna fra gli items. Mettendo a confronto il risultato, cioè mettendo “in riga” tutte le osservazioni, si sono confrontati i valori presentati prima e dopo il trasferimento. L’analisi è stata fatta con “t” di Student per dati appaiati, e usando SPSS release 11.
Caratteristiche dei pazienti
L’osservazione è stata eseguita su un gruppo di 28 ospiti, 8 uomini e 20 donne, età media 76,2 anni, con diagnosi di demenza di Alzheimer nel 42,9%, ma con una presenza importante di psicosi (25%) (Tab.1).
![Distribuzione delle patologie [è riportata la numerosità (numero) e la percentuale (%) delle patologie delle persone considerate nello studio]](https://www.luoghicura.it/wp-content/uploads/2017/12/cambiare-non-nuoce-terza-3-2008-300x170.jpg)
Soltanto per un piccolo gruppo, costituito da 8 soggetti, il MMSE risulta con deficit di grado moderato (media punteggio grezzo:16,12),mentre per tutti gli altri i valori sono inferiori a 10,oppure il test non è somministrabile. Inoltre, per l’intero gruppo osservato il livello di autonomia funzionale medio, misurato con l’Indice di Barthel (Sha et al., 1989), è di 27,64/100 (DS ± 25,21), con solo 5 soggetti con valori uguali o superiori a 50/100.
Risultati
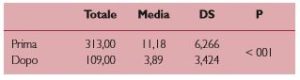
L’analisi dei risultati evidenzia come siano significativamente diminuiti i comportamenti relativi alle manifestazioni di rabbia/aggressività, il comportamento afinalistico e quello legato ad alterazioni dell’umore. Complessivamente i comportamenti problematici osservati nei tre momenti della giornata, corretti per durata del comportamento, sono risultati prima del trasferimento quasi tre volte più alti che dopo (Tab.2).
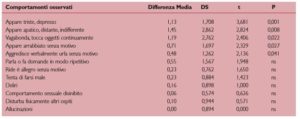
La differenza maggiore è registrata dal comportamento apatico, indifferente, che potrebbe anche far pensare ad un contemporaneo aumento dei comportamenti agitati o aggressivi. Così, invece, non è stato poiché tali comportamenti risultano migliorati (aggressività) o invariati (petulanza, disturbo di altri ospiti). Lo stesso “wandering” appare positivamente influenzato dal cambiamento di ambiente, quasi quanto le alterazioni dell’umore sia per quanto attiene alla depressione, che migliora in modo altamente significativo, sia per la “rabbia immotivata” che pure migliora, anche se in modo meno evidente (Tab.3).
La valutazione effettuata con NPI, negli stessi tempi, mostra risultati analoghi di miglioramento passando da 40,18 (Ds ± 17,17) a 38,29 (Ds ± 17,72), con alta significatività statistica. Il punteggio complessivo si riduce soprattutto perché si riduce la gravità del comportamento (–0,61), mentre la frequenza pure si riduce (–0,57), ma in modo non statisticamente significativo: la frequenza diminuisce in 12 persone, peggiora in 4 e resta immutata negli altri 12. La gravità diminuisce in 12,peggiora in 3 e resta immutata in 13. Da rilevare che non si è mai registrato un aumento dell’uso degli antipsicotici, che è stato invece registrato altrove, ancora a 6 mesi dal trasferimento (Hagen et al., 2005). Anche la mortalità è risultata non diversa, mentre vi è stato un aumento di cadute nel primo mese dopo il trasferimento (da una media di 3 cadute al mese si passa a 8 cadute nel primo mese).
Conclusione
Questi dati supportano la teoria di una influenza dell’ambiente sul comportamento delle persone con problemi comportamentali, legato soprattutto, ma non solo, alla demenza (Judd et al., 1994). La collocazione in uno spazio più idoneo, fruibile e sicuro, oltre che più ampio, ha ridotto i comportamenti osservati ma anche quelli riferiti. Non vi è stato un effetto negativo sulle funzioni psichiche legato al trasferimento, non si sono dovuti fare interventi per reazioni comportamentali avverse nell’immediato, probabilmente come conseguenza della preparazione accurata che aveva coinvolto i pazienti, la famiglia e lo staff, metodo che altrove già si è dimostrato efficace (Grant et al., 1992).
Da segnalare l’aumento di cadute, anche se non di fratture, a riprova della difficoltà di ridurre questi eventi negativi nelle persone anziane con problemi mentali ricoverate in strutture residenziali (Jensen et al., 2003). A distanza di tre mesi si può registrare l’effetto benefico dei nuovi spazi, ed una interazione positiva del comportamento dei residenti con i nuovi ambienti. Questo è coerente con la visione “protesica” (Guaita e Jones,2000) della cura della demenza in fase moderato severa. In quest’ottica lo spazio fisico, le persone e le attività sono altrettanti elementi costitutivi di una protesi che sostiene il benessere e riduce lo stress di cui i disturbi del comportamento sono l’espressione.
Bibliografia
Cohen-Mansfield J, Werner P, Marx MS. An observational study of agitation in agitated nursing home residents. Int Psychogeriatr 1989;1(2):153-65.
Cohen-Mansfield J, Libin A, Marx MS. Nonpharmacological treatment of agitation: a controlled trial of systematic individualized intervention. J Gerontol A Biol Sci Med Sci 2007;62:908-16.
Colombo M, Vitali S, Molla G, Gioia P, Milani M. The Home Environment Modification Program in the Care of Demented Elderly: Some Examples Arch Gerontol Geriatr 1998;Suppl.6:83.
Grant PR, Skinkle RR, Lipps G. The impact of an interinstitutional relocation on nursing home residents requiring a high level of care. Gerontologist 1992;32:834-42.
Guaita A, Jones M. Il progetto GENTLECARE G Gerontol 2000;48:781-6.
Hagen B, Esther CA, Ikuta R, Williams RJ, Le Navenec CL, Aho M. Antipsychotic drug use in Canadian long-term care facilities: prevalence, and patterns following resident relocation. Int Psychogeriatr 2005;7:79-93.
Himle MB, Chang S, Woods DW, Pearlman A, Buzzella B, Bunaciu L, Piacentini JC. Establishing the feasibility of direct observation in the assessment of tics in children with chronic tic disorders. J Appl Behav Anal 2006;39(4):42940.
(reperibile all’indirizzo http://www.pubmedcentral.nih.gov/picrender. fcgi?artid=1702335&blobtype=pdf).
Hodgson N, Freedman VA, Granger DA, Erno A. Biobehavioral correlates of relocation in the frail elderly: salivary cortisol, affect and cognitive function.J Am Geriatr Soc 2004;52:856-62.
Jensen J, Nyberg L, Gustafson Y, Lundin-Olsson L. Fall and Injury Prevention in Residential Care-Effects in Residents with Higher and Lower Levels of Cognition. J Am Geriatr Soc 2003;51:627-35.
Judd S, Marshall M, Phippen P. Design for Dementia (suppl. Journal of Dementia Care),Hawker Pubblications, London 1998.
Lander SM, Brazill AL, Ladrigan PM. Intrainstitutional relocation. Effects on residents’ behavior and psychosocial functioning. J Gerontol Nurs 1997;23:35-41.
Shah S, Vanclay F, Cooper B. Improving the sensitivity of the Barthel Index for stroke rehabilitation.J Clin Epidemiol 1989;42:703-9.












