
Garantire la “buona morte” attraverso le cure palliative, permette di attuare un insieme di interventi terapeutici, diagnostici e assistenziali, finalizzati alla cura attiva e totale dei pazienti la cui malattia di base non risponde più ai trattamenti specifici e diventa per il paziente, causa di sofferenza fisica, psicologica e spirituale, oltre che sociale (De Hannezel, 2022).
L’assistenza palliativa domiciliare è definita come “l’insieme degli interventi sanitari socio-sanitari e assistenziali che garantiscono l’erogazione di Cure Palliative e di terapia del dolore a domicilio della persona malata, per ciò che riguarda sia gli interventi di base, coordinati dal medico di medicina generale, sia quelli dell’èquipe specialistiche di cure palliative, di cui il medico di medicina generale è in ogni caso parte integrante, garantendo una continuità assistenziale ininterrotta”.
Le cure palliative domiciliari e l’assistenza in Hospice: i dati della città di Torino
Il DPCM 12 gennaio 2017 ha definito e aggiornato i livelli essenziali di assistenza (LEA) articolando le cure palliative per livelli di complessità ed intensità assistenziale, con un approccio orientato alla presa in carico e alla continuità del percorso di cura. Sono stati definiti inoltre i seguenti setting di assistenza nell’ambito delle reti di cure palliative: Specialistica Ambulatoriale, Domiciliare, Residenziale – Hospice e nei ricoveri ordinali per acuti.
L’analisi dei flussi ministeriali FARSIAD1.relativi all’anno 2021 ha individuato, nella città di Torino, n. 1209 persone assistite con Cure palliative domiciliari, con una leggera prevalenza maschile pari al 50.8%. L’età media è di 76 anni (Mediana 79; DS±12; 34-100). Un’analisi più dettagliata sui dati ha evidenziato che, a differenza delle altre tipologie di Assistenza Domiciliare Integrata (ADI), le Cure palliative domiciliari hanno avuto una intensità assistenziale (CIA) più elevata: il 29.6% tra i 9-15 accessi mensili e un altro 28.6% addirittura oltre i 18 passaggi.
Il 50 e 75% dei casi in ADI Cure palliative ha avuto rispettivamente una presa in carico della durata massima di 19 e 45 giorni. Le cure palliative conseguenti a patologie tumorali hanno costituito il 94.1% delle cause di presa in carico, a seguire malattie degenerative del Sistema nervoso, malattie cerebrovascolari e malattie respiratorie. Tra le patologie tumorali rilevanti sono: polmoni (21.5%), colon-retto (18.5%), mammella (15.6%), vescica-prostata (12.7%), Pancreas (10%).
I prevalenti interventi assistenziali erogati sono stati:
- Il monitoraggio delle condizioni cliniche e assistenziali (30,3%)
- Il supporto psicologico all’assistito e familiari (18,8%)
- L’educazione terapeutica per insegnare al caregivers manovre assistenziali (18,7%)
- La gestione degli accessi infusionali e delle relative terapie (15,6%).
Lo studio dei percorsi di assistenza nelle cure palliative domiciliari ha messo in evidenza che il 84,6% degli assistiti2.è deceduto al proprio domicilio, così come inizialmente pianificato con l’assistito e la famiglia, mentre l’8,1% degli assistiti è stato successivamente trasferito in Hospice per motivazioni diverse, dove ha terminato la propria esistenza.
In Hospice, nel 2021, sono stati complessivamente inseriti 946 residenti/domiciliati nella città di Torino, di cui 99 (10,5%) già assistiti con cure palliative a domicilio. La rilevazione di questo passaggio di setting, dalle cure palliative domiciliari all’Hospice, ha stimolato l’avvio di una ricerca bibliografica sul tema e di una ricerca sulle motivazioni che inducono le famiglie al cambio di setting assistenziale.
Metodologia di ricerca
La ricerca bibliografica è stata condotta attraverso le banche dati Pubmed e Cinahl, utilizzando le seguenti parole chiave: “cancer patient”, “end-of-life”, “home healthcare”, “location of death”, “palliative care”, “preference”, “terminal care”, “healthcare professionals”, “home death”, “family caregiving”, “home care”, “end-of-life preferences”, “decision making”.
Per ottimizzare la ricerca sono stati impostati nei filtri i seguenti criteri di selezione: Pubblicazioni redatte in lingua inglese e/o italiano di pertinenza al tema trattato, Pubblicazione di studi recenti (a partire dal 2005), Presenza di Abstract e di Full-text.
La ricerca sulle motivazioni che inducono le famiglie al cambio di setting assistenziale è stata realizzata mediante interviste strutturate ad alcuni esperti della SC Cure palliative dell’ASL Città di Torino tra cui la Coordinatrice infermieristica, un Infermiera e un Medico palliativista della Struttura. Nello specifico l’intervista ha esplorato i seguenti aspetti: Quali sono le motivazioni per cui un operatore sanitario sente l’esigenza di proporre l’Hospice al paziente? Quali sono le percezioni e le principali preoccupazioni della famiglia nel portare il proprio caro in Hospice? Quali sono i vincoli che spesso intralciano il passaggio dal domicilio all’Hospice? Quali sono le motivazioni per cui un familiare può richiedere l’Hospice?
Nell’elaborazione degli esiti delle due strategie di indagine è stato effettuato un confronto tra i risultati ottenuti dalla ricerca bibliografica e le interviste condotte sulle motivazioni al cambiamento del setting assistenziale di cura.
Risultati della ricerca bibliografica
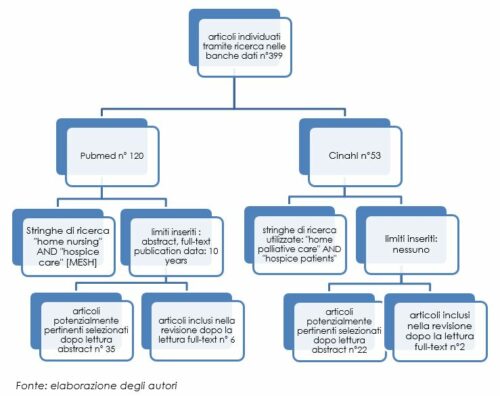
La ricerca bibliografica (Figura 1) ha evidenziato n. 8 pubblicazioni full-text (Natsume et al., 2018; Ong et al., 2016 ; Shalev et al., 2018 ; Kernohan et al., 2006 ; Bainbridge et al., 2017 ; Higginson et al., 2017 ; Sathiananthan et al., 2021 ; Gerber et al., 2019) che riportano le seguenti criticità che avevano indotto i sanitari a cambiare il setting di cure dal domicilio all’Hospice.
Criticità relative al Caregiver
- Sovraccarico assistenziale dei caregiver a scapito delle proprie necessità di vita: lavorativa, famigliare
- Paura e Ansia dei caregiver di non essere in grado di soddisfare i bisogni assistenziali richiesti
- Solitudine dei caregivers nelle “lunghe” giornate di assistenza in attesa del passaggio dei sanitari
- Non conoscenza dei servizi/dei setting delle cure palliative, soprattutto l’Hospice, orientando la scelta alle cure di fine vita a casa.
Criticità relative al setting e modello organizzativo di cura
- Sottostima dei caregivers delle necessità ambientali: stanze abitabili, bagni adeguati, disponibilità di attrezzature mediche (come la sedia a rotelle o il letto)
- Difficoltà a garantire a domicilio una contemporanea presenza multi professionale; medico, infermiere, psicologo, ecc., maggiormente garantita in Hospice
- Difficoltà a garantire a domicilio continuità assistenziale sulle 24 ore, garantita in Hospice.
Criticità relative alla percezione dell’assistito
- Sensi di colpa dell’assistito percependosi di peso per i suoi familiari.
Risultati delle interviste
Dalle interviste ai sanitari esperti della struttura complessa di Cure palliative dell’ASL Città di Torino è emerso che, le principali motivazioni per cui un sanitario sente l’esigenza, in corso di assistenza domiciliare palliativa, di proporre all’assistito e ai suoi familiari l’alternativa dell’hospice riguardano:
- Difficoltà del caregiver a sostenere il carico assistenziale, emotivo e psicologico richiesto. Per effetto dell’invecchiamento della popolazione, sempre più spesso il caregiver è una persona anziana con difficoltà fisiche a mobilizzare l’assistito e/o che, messo di fronte alla condizione di terminalità della vita, entra in una condizione di ansia e panico e non riesce più ad attingere alle conoscenze/competenze assistenziali precedentemente apprese. Tale stress emotivo coinvolge anche caregivers più giovani come figli, nuore e generi, nipoti
- Presenza di conflitti tra i membri della famiglia in merito alle scelte assistenziali adottate, che possono creare all’assistito disagio, senso di insicurezza o percezione di essere di peso
- Presenza di minori a casa. Aspetto dibattuto, da valutare congiuntamente ai famigliari, tenendo presente che situazioni di assistenza terminale possono a volte provocare un trauma nei bambini se non adeguatamente supportati.
Altre volte succede, che sia proprio l’assistito stesso a richiederlo:
- perché si sente di peso per la famiglia. Soprattutto il senso di dipendenza fisica risulta il più difficile da accettare e diventa un limite anche per la famiglia, che deve proiettarsi verso un tipo di assistenza continua, togliendo spazio anche alle loro esigenze personali
- perché il paziente ha paura di non essere assistito adeguatamente
- per ricevere quella tranquillità di ritrovarsi in un ambiente protetto e al sicuro, con personale sanitario sempre presente
- perché ha paura della refrattarietà della sintomatologia, come ad esempio dispnea, emorragie, dolore, ecc..
Conclusioni
Sia la ricerca bibliografica che l’esperienza dei sanitari intervistati ha individuato come motivazione maggiormente inducente il cambio di setting, dal domicilio all’Hospice, l’intolleranza al carico assistenziale richiesto al/ai caregiver/s caratterizzato da:
- preoccupazione e responsabilità nel rilevare disagi, sintomi, malori del paziente da comunicare puntualmente all’équipe multiprofessionale
- gestire e somministrare le terapie
- gestire i bisogni del malato: mobilizzazione, alimentazione, igiene, ecc.
- notare evoluzioni e cambiamenti nel comportamento del paziente durante la giornata
- avvertire il medico o l’infermiere in caso di emergenza.
Oltre al percepito sovraccarico fisico, frequente è stato riscontrato lo scompenso emotivo, con vissuti di paura, ansia, angoscia a fronte della perdita di coscienza, anche indotta da sedazione terminale, che sembra anticipare la morte. Non rare affermazioni tipo: “non posso guardarlo/a … mi sembra di avere già il morto/la morta in casa”.
Fondamentale quindi è prendersi cura e sostenere tutto il contesto famigliare. L’essere assistiti preferibilmente a casa o in Hospice non deve costituire un dogma. Ciascun setting di cura palliativa risponde a preferenze e necessità diverse: da una parte l’accompagnamento alla morte nel proprio ambiente di vita, vicino ai famigliari e alle cose raccolte nella nostra esistenza o, dall’altra, la sicurezza di un ambiente protetto, seppure non proprio.
È possibile anche pianificare fin dall’inizio della presa in carico il passaggio in Hospice nelle ultime fasi di vita, ad esempio quando si prevede una completa sedazione terminale. Fondamentale è che venga garantita la scelta dopo adeguata informazione e che, in caso di scelta di cure nel setting domiciliare, sia presente un significativo supporto informativo e formativo alla famiglia un’adeguata intensità assistenziale al paziente.
Per ulteriori approfondimenti sulle cure palliative è disponibile un ulteriore contributo degli autori in allegato al presente articolo.
Note
Bibliografia
Bainbridge D., Giruparajah M., Zau H., Seow H., (2017), The care experiences of patients who die in residential hospice: a qualitative analysis of the last three months of life from the views of bereaved caregivers, in Palliative & Supportive Care, June.
Gerber C., Hayes B., Bryant C., (2019), “It all depends!”: a qualitative study of preferences for place of care and place of death in terminally ill patients and their family caregivers, in Palliative Medicine, Jul;33(7):802-811.
Higginson I.J., Daveson B.A., Sean Morrison R., Yi D., Meier D., Smith M., Ryan K., McQuillan R., Johnston B.M., Normand C., (2017), Social and clinical determinants of preferences and their achievement at the end of life: prospective cohort study of older adults receiving pattiative care in three countries, in BMJ Geriatrics, Nov; 17, 271.
Istituto Superiore di Sanità ISSsalute, Cure palliative, 2018.
Kernohan W.G., Hasson F., Hutchinson P., Cochrane B., (2006), Patient satisfaction with hospice day care, in Support care cancer, May;14(5):462-8.
Natsume M., Watanabe K., Matsumoto S., Naruge D., Hayashi K, Furuse J., Kawamura M., Jinno H., Sano K., Fukushima R., Osawa G., Aruga E., Hashiguchi Y., Tanaka A., Takikawa H., Seki N., (2018), Factor influencing Cancer Patients’ choice of End-of-life care place, in Journal of Palliative Medicine,
June.
Ong J., Brennsteiner A., Chow E., Hebert R.S., (2016), Correlates of Family satisfaction with Hospice care: general inpatient Hospice care versus routine home hospice care, in Journal of Palliative Medicine, Jan;19(1):97-100.
Sathiananthan M.K., Crawford G.B., Eliott J., (2021), Healthcare professionals’ perspectives of patient and family preferences of patient place of death: a qualitative study, in BMC Palliative Care, Sep 20;20(1):147.
Shalev A., Phongtankuel V., Kozlov E., Johnson Shen M., Adelman R.D., Reid M.C., (2018), Awareness and Misperceptions of Hospice and Palliative Care: A population-based survey study, in American journal of hospice and palliative medicine, Mar;35(3):431-439.












