
Qual è il posizionamento strategico attuale delle diverse Regioni e quali temi si pongono rispetto all’implementazione della riforma? Proponiamo qui l’analisi, presentata nel 5° Rapporto dell’Osservatorio Long-Term Care, su 12 Regioni1, commentando alcune disposizioni introdotte con il disegno di legge di riforma del sistema, appena adottato. Utilizzando i servizi residenziali dedicati agli anziani non autosufficienti come emblematici dei sistemi socio-sanitari, lo studio ha passato in rassegna e confrontato fra loro diversi elementi di policy regionale, in modo da tratteggiare un posizionamento strategico dei diversi sistemi.
Il posizionamento strategico regionale
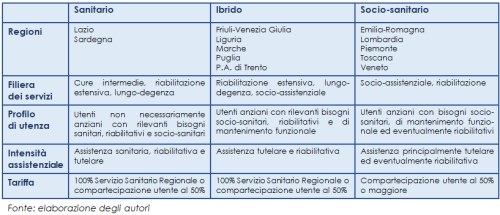
Un primo elemento riguarda la finalità (o mission) assegnata ai servizi residenziali: a chi si rivolgono i servizi nelle diverse Regioni? A quali profili di utenti? Per quali bisogni assistenziali? Con quali finalità di presa in carico? Restando nell’ambito delle (poche) indicazioni nazionali valide a oggi, emerge come alcune Regioni abbiano definito e dettagliato i meccanismi di funzionamento facendo delle RSA un luogo multi-attività e multi-target, mentre altre abbiano progettato servizi e unità organizzative differenti per diverse finalità assistenziali, proponendo quindi diversi servizi residenziali. Altre, infine, hanno scelto di differenziare l’offerta residenziale seguendo criteri e regole su altri aspetti.
Se si osserva il contenuto e la descrizione delle attività assistenziali previste dai servizi residenziali, emerge che le Regioni usano la stessa etichetta per normare servizi appartenenti a setting molto diversi. Da un lato ci sono Regioni la cui normativa legata alla residenzialità per anziani si concentra unicamente sulla residenzialità socio-sanitaria; dall’altro, territori che fanno rientrare in questo cluster anche la riabilitazione e altri servizi di tipo post- e sub-acuto. Quest’ultima scelta può essere segnale sia di un tentativo di coordinamento e armonizzazione tra le diverse unità di offerta, sia di un posizionamento meno chiaro rispetto alla distinzione tra settore socio-sanitario e settore sanitario, denotando una minore specializzazione settoriale e sovrapposizione di servizi.
In quest’ultimo caso, l’indeterminatezza strategica delle policy circa cosa connoti nello specifico il settore socio-sanitario ha inevitabili ripercussioni sulla configurazione dei servizi, che risultano quindi limitati nella loro capacità di essere chiaramente orientati a rispondere a bisogni legati alla non autosufficienza. Se a questo si aggiunge il fatto che i posti disponibili sono pochi in tutte le Regioni – anche in quelle considerate più virtuose (Emilia-Romagna, Lombardia, Veneto) – appare evidente come l’offerta effettiva di residenzialità socio-sanitaria sia ulteriormente limitata. Se i (pochi) posti disponibili sono orientati alla riabilitazione e alla lungodegenza, cosa ne è della presa in carico assistenziale?
Rispetto al profilo dei beneficiari target dei servizi residenziali, l’eterogeneità della vocazione dei servizi si traduce nella varietà dei soggetti cui questi si rivolgono, spaziando da una generica definizione di utenti non autosufficienti a utenti con disturbi comportamentali, con demenza, in stato vegetativo, con bisogni riabilitativi o con rilevanti bisogni sanitari. In alcuni casi c’è una sovrapposizione tra tipologie nello stesso servizio, con profili non mutualmente escludenti. L’assenza di dati sul case mix effettivo nelle strutture impedisce di approfondire la destinazione e vocazione reale dei servizi.
Queste diverse scelte portano a identificare tre diversi posizionamenti strategici regionali rispetto ai servizi residenziali (tabella 1):
- un primo gruppo di Regioni esprime una vocazione marcatamente orientata alla componente sanitaria delle prestazioni da erogare. In questo caso le RSA (quando presenti) e gli altri servizi che ricadono in questa definizione sono esplicitamente orientati ad attività di lungodegenza e riabilitazione e non menzionano, del tutto o quasi, la componente socio-sanitaria;
- un secondo gruppo di Regioni esprime un posizionamento ibrido, ovvero colloca nella filiera socio-sanitaria sia servizi con una vocazione orientata prettamente alla componente sanitaria, che servizi con una forte componente socio-sanitaria;
- un terzo gruppo inserisce servizi di natura socio-sanitaria e non include nella filiera socio-sanitaria servizi con vocazione prettamente sanitaria post-acuta.
È importante ricordare che, specularmente all’esistenza di diversi modelli regionali per quanto riguarda l’assistenza socio-sanitaria, le Regioni esprimono anche posizionamenti molto differenziati rispetto alle caratteristiche dei sistemi sanitari regionali (in generale) e della sanità del territorio (in particolare), oltre che degli interventi sociali. È evidente quindi che la differenziazione regionale andrebbe letta a tutto tondo rispetto a questi temi, che determinano l’esperienza complessiva di presa in carico degli anziani.
Definizione degli standard assistenziali e modalità di classificazione degli ospiti
Rispetto ai servizi residenziali per anziani di tipo socio-sanitario, stringendo il campo di analisi a quelli assimilabili a RSA per ogni Regione analizzata, emergono scelte molto differenziate per la modalità di classificazione degli ospiti, non solo riguardo allo strumento tecnico utilizzato (la scala multidimensionale specifica AGED, SOSIA o altra), ma anche riguardo all’estensione della classificazione. Nella metà delle Regioni non ne viene articolata alcuna2, avendo identificato una unica categoria di utenza da cui derivano poi regole e standard senza una differenziazione e modulazione dell’intensità del servizio. Nelle altre Regioni si propongono, invece, classificazioni articolate che portano alla identificazione di diversi profili di ospiti, che generalmente coesistono all’interno del servizio RSA o in unità di offerta specifiche. In questi casi si introduce quindi il concetto di analisi più precisa dei fabbisogni assistenziali del case mix, anche con riflessi formali (in termini di normativa) su standard e tariffa riconosciuta, abbinata a profili di utenza differenziati.
Da questa impostazione deriva una eterogeneità rilevante riguardo i contenuti e le modalità di definizione degli standard assistenziali. Gli elementi di differenziazione sono:
- i criteri guida di definizione degli standard (per titoli professionali, tipologia di attività erogata o un mix dei due);
- la modalità di quantificazione degli standard assistenziali (minuti, ore, rapporto operatori / ospiti, presenza del professionista, mix di questi criteri);
- l’unità di riferimento per la definizione dello standard (nucleo, struttura, posti letto, in rapporto agli ospiti totali).
Ritroviamo quindi Regioni che fissano gli standard rispetto a categorie professionali definite, altre alle attività svolte. Anche per la modalità di quantificazione e le unità di riferimento usate per fissare gli standard l’approccio varia, con casi in cui si usano valori die, altri settimanali o altri ancora con modelli ibridi. Gli standard regionali sono quindi assolutamente non comparabili a una prima analisi, se non grazie a ricalcoli e modalità di standardizzazione (che proponiamo nel paragrafo successivo): questo rende complesso il lavoro dei gestori che operano in Regioni diverse, dato che si riesce difficilmente a confrontare la composizione e il mix di attività da svolgere ex lege.
È inoltre ampiamente differenziato l’insieme delle figure professionali su cui gli standard sono fissati: fatta salva l’attenzione rispetto alle attività di infermiere e di OSS (operatore socio-sanitario), la figura del coordinatore di struttura è prevista formalmente solo in alcuni contesti e le figure deputate all’assistenza psicologica e sociale non sono sempre parte degli standard (anche se per certi profili di anziani ospiti costituiscono parte centrale del servizio reso in struttura). Queste scelte dovrebbero essere il risultato di una riflessione sui fabbisogni assistenziali degli ospiti, ma le considerazioni svolte fino a qui, unite agli standard fissati, mostrano che così non è.
Le tariffe e gli standard del personale
Analizziamo in che modo sono state definite le tariffe regionali rispetto alla quota sanitaria e a quella alberghiera in compartecipazione, e quali siano gli importi riconosciuti anche in rapporto all’intensità assistenziale richiesta. La tariffa sanitaria riconosciuta ai gestori è ampiamente differenziata nei valori stabiliti dalle Regioni. I valori tout court non sono però direttamente comparabili, in quanto legati a diverse configurazioni del servizio in termini di vocazione (sanitaria o socio-sanitaria) e conseguente mix e livello assistenziale richiesto. Sorprendentemente, in alcuni casi la tariffa è unica e non si differenzia in relazione ai diversi livelli di servizio erogati. Anche la compartecipazione si contraddistingue per diverse scelte regionali, spaziando dal non essere in alcun modo disciplinata3 all’essere fissata a valori massimi o in relazione alla tariffa SSR (Servizio Sanitario Regionale) oppure slegati da essa.
Questa eterogeneità è per certi versi naturale, vista l’eterogeneità di partenza delle diverse Regioni, che hanno normato servizi residenziali socio-sanitari che sembrano omogenei nella denominazione, ma che al loro interno presentano requisiti, target di destinatari e mix di professionisti decisamente diversi. In un mondo ideale, la tariffa fissata dovrebbe riflettere queste diversità. Nel concreto, invece, le diverse tariffe non seguono una proporzionalità rispetto all’intensità assistenziale richiesta e alle modalità di rimborso fissate: a parità di valori, alcuni elementi – farmaci, prestazioni sanitarie, dispositivi – possono essere aggiuntivi oppure no, allargando ulteriormente la forbice tra la tariffa più bassa e la tariffa più alta. Questo apre una riflessione sull’equità del sistema in una prospettiva nazionale, ma anche sulla sostenibilità dei servizi per i gestori, che hanno livelli di remunerazione in rapporto alle attività richieste differenziati tra contesti regionali.
Volendo confrontare gli standard richiesti nei diversi contesti abbiamo scelto – laddove sono previste classificazioni delle attività assistenziali e degli ospiti – di soffermarci sui dati che riguardano, per ogni Regione, l’intensità assistenziale più bassa prevista e quella più alta, in modo da definire la forbice all’interno della quale si collocano le indicazioni regionali. Appurata l’eterogeneità nella modalità di definizione degli standard, serve un metodo per superare l’eterogeneità nell’impostazione dei criteri impiegati e per tradurre i valori osservati in una lingua comune e omogenea, che permetta di operare dei confronti attraverso l’uso di una metrica comparabile: questo è stato realizzato convertendo i valori a standard previsti dalle normative di tutte le Regioni in minuti die per utente.
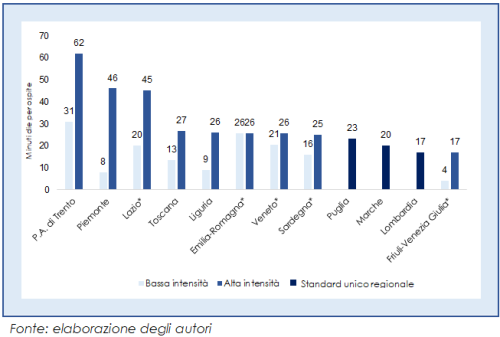
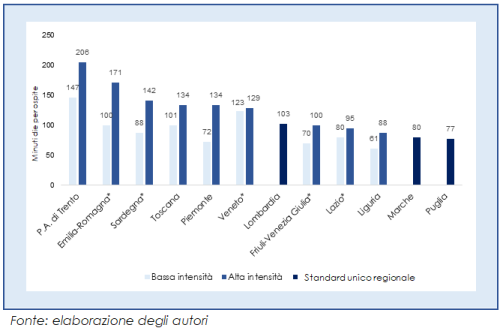
Guardando ai minutaggi die previsti per le figure professionali dell’infermiere e dell’OSS emergono ulteriori differenze regionali, che – come detto sopra – comportano diversi modelli assistenziali e, idealmente, forniscono risposta a situazioni diverse. La già citata assenza di dati sul case mix effettivo nelle diverse Regioni complica il quadro, poiché potrebbe confermare o smentire l’esistenza di necessità differenti nei diversi contesti regionali. Non solo è diversa l’intensità ma anche il rapporto di staff mix, ovvero la presenza di infermieri e OSS. Il rapporto tra questi due operatori è ampiamente variabile nelle diverse Regioni e ha oggi implicazioni gestionali notevoli, alla luce della carenza di personale.
Unendo le due analisi – quella sulle tariffe e quella sugli standard richiesti da normativa – abbiamo calcolato il valore della tariffa sanitaria riconosciuta per minuto assistenziale. Analoga operazione è stata realizzata, quando possibile, per la compartecipazione. Tale valore è da intendersi solamente allo scopo di poter confrontare le Regioni – che seguono poi modalità di rendicontazione e di tariffazione differenti – ma anche per poter verificare se esista un qualche rapporto lineare tra intensità assistenziale richiesta e valore economico riconosciuto: questo non accade, e il confronto tra i valori al minuto (sia per la tariffa sanitaria che per la compartecipazione) mostra come il delta tra quanto riconosciuto sia ancora più ampio di quanto richiesto in termini assistenziali.

Una eterogeneità regionale evidente
I dati qui illustrati mostrano come nell’ambito della residenzialità socio-sanitaria per anziani (le cosiddette RSA) le Regioni hanno assunto posizionamenti strategici diversificati, sotto diversi punti di vista:
- da un punto di vista strategico, o se vogliamo di politica sanitaria, la RSA è stata intesa con differenti accezioni e destinata a erogare attività assistenziali di natura diversa. Questo implica anche un diverso posizionamento nella filiera delle unità di offerta e diverse modalità di collegamento con la rete ospedaliera e con le cure intermedie; allo stesso tempo implica anche un orientamento a tipologie di utenti differenziate, rispondendo quindi nei diversi territori a istanze differenti;
- rispetto alle regole di funzionamento dei servizi le Regioni hanno definito standard assistenziali non confrontabili, perché basati su presupposti differenti. L’intensità assistenziale (commisurata alla dotazione di organico richiesta) è variabile e non necessariamente segue le scelte di posizionamento strategico espresse a monte, anche se si riscontra una connessione tra vocazione maggiormente sanitaria e focalizzazione su professionisti sanitari;
- l’entità e la modalità di definizione della compartecipazione richiesta alle famiglie sono altresì variabili e segnalano da un lato il tema dell’equità nell’accesso ai servizi, dall’altro il tema della sostenibilità economica per gli enti gestori, che in molti contesti non dispongono della possibilità di definire l’ammontare della tariffa, leva e risultato di una differenziazione dell’offerta anche nella logica della personalizzazione del servizio.
Il quadro quindi è di un panorama nazionale in cui i profili di eterogeneità sono molteplici, anche in virtù di un sistema che ha volutamente assegnato ampi spazi decisionali e di flessibilità alle Regioni, definendo finora in ambito socio-sanitario poche regole condivise, molto centrate sugli aspetti definitori e poco (o per nulla) sugli aspetti di funzionamento dei servizi e dei processi e sui livelli assistenziali da garantire.
Se da un lato questo ha lasciato lo spazio alle Regioni per perseguire la loro autonomia decisionale e politica, dall’altro ha indubbiamente portato a un sistema che nel complesso implica sia una grande iniquità a livello nazionale (per disponibilità di servizi, tipologia dell’offerta, costi per le famiglie), sia un alto livello di complessità nel definire delle politiche industriali di settore. Se da un contesto territoriale all’altro le regole di sistema sono così differenti e le condizioni di sostenibilità dei servizi così variabili, necessariamente dal punto di vista dei gestori si vengono a determinare contesti preferiti, limitando al contempo la possibilità di ipotizzare modelli basati su grandi volumi e contesti pluriregionali.
Se questo è lo stato dell’arte, si affaccia ora il tema di una maggiore uniformità e coordinamento. I contenuti che dovranno essere affrontati dalle diverse deleghe assegnate al Governo, rispetto alle politiche in favore delle persone anziane e alla cosiddetta “Riforma Anziani”, contengono tra gli altri alcuni principi e implicazioni che mettono in discussione l’attuale eterogeneità e lasciano aperti diversi interrogativi.
L’ambizione di una uniformità nazionale
La previsione di un Sistema nazionale assistenza anziani come modalità organizzativa permanente per il governo unitario in base ai princìpi di piena collaborazione e di coordinamento tra Stato, Regioni e Comuni – a cui è stato assegnato l’obiettivo di programmare in modo integrato i servizi, gli interventi e le prestazioni sanitarie, sociali e assistenziali rivolte alla popolazione anziana non autosufficiente e di individuare dei Livelli Essenziali delle Prestazioni Sociali (LEPS) – è un elemento di grande novità, che pone delle sfide e delle questioni. Se oggi la dotazione di servizi delle Regioni è così differenziata in termini di disponibilità ma anche di contenuti, vocazione di servizio e modalità di funzionamento, in che modo si riuscirà a effettuare una programmazione unitaria e, soprattutto, su quali interventi?
Se da un lato una programmazione unitaria ha la potenzialità di aumentare il livello di equità nel Paese, contribuendo a “livellare” le opportunità disponibili per le famiglie nei diversi territori, dall’altro rischia di fornire indicazioni su servizi che apparentemente sono simili ma nella sostanza offrono risposte diverse. È necessario, e auspicabile, che nel definire obiettivi e una programmazione comune si faccia anche una ricognizione e quindi chiarezza su regole, denominazioni usate e modelli in essere, in modo da definire delle indicazioni che tengano conto dell’attuale eterogeneità regionale.
Allo stesso modo, rispetto alla definizione di LEPS e LEA (Livelli Essenziali di Assistenza) riferiti ai servizi per anziani si dovrà tenere conto della grande eterogeneità esistente non solo nell’offerta disponibile, ma ancora di più nelle tipologie di servizi. Oggi gli standard fissati seguono scelte di policy che hanno nei fatti plasmato i modelli gestionali implementati dai gestori, oltre che i modelli professionali implementati. Inoltre, gli standard assistenziali sono da mettere in relazione anche alla disponibilità effettiva di personale sanitario e assistenziale, al momento altamente critica. Definire uno standard obiettivo die piuttosto che settimanale, e con un minutaggio piuttosto che un altro, può avere quindi effetti dirompenti rispetto ai contesti locali e alla effettiva capacità di erogare servizi. Diverso sarebbe se i LEPS o gli standard che si decideranno venissero fissati non sui livelli assistenziali da erogare in termini di quantità, ma su altri elementi, quali ad esempio gli outcome raggiunti o la disponibilità di servizi nei differenti territori.
Al momento tutti gli scenari sono possibili e, anche in questo caso, il riconoscimento dell’eterogeneità regionale è un punto di partenza imprescindibile. Considerazioni simili possono essere svolte rispetto all’indicazione di definire fabbisogni regionali relativi alle professioni e ai professionisti: a oggi la scarsità di professionisti e il diverso ruolo che giocano in contesti regionali differenti impone che, prima di definire dei fabbisogni, si elabori una strategia rispetto all’ingaggio dei professionisti nel futuro, oltre che rispetto al contributo e al loro coinvolgimento nel settore. Si prevede poi anche di lavorare sui criteri e meccanismi di accesso ai servizi ma, di nuovo, percorsi simili applicati a modelli regionali così differenziati non possono garantire parità di trattamento per i cittadini.
La sfida tra l’adattamento e il mantenimento delle specificità territoriali e regionali – portatrici anche di una storia e di diverse modalità di approccio al welfare – e la ricerca di elementi di uniformità nazionale, che possano mettere ordine nel sistema e aumentare le garanzie per i cittadini, è difficile. Certamente sarà necessaria una riflessione profonda sui modelli esistenti e sugli obiettivi da realizzare, non dimenticandosi di riflettere sulle modalità di implementazione della riforma.
Note
- L’analisi sui modelli regionali è stata condotta tra giugno e ottobre 2022. Rispetto ad allora, alcune Regioni potrebbero nel frattempo aver introdotto alcune modifiche nelle regole regionali, di cui il lettore dovrà tenere conto; ad esempio questo è valido per Veneto e Piemonte, che hanno rivisto le tariffe, e per il Friuli-Venezia Giulia, che ha rivisto nel frattempo l’intera disciplina dell’accreditamento.
- Si tratta di Lazio, Marche, P.A. di Trento, Puglia, Sardegna, Veneto.
- Friuli-Venezia Giulia, Lombardia, Marche e Toscana definiscono unicamente le voci imputabili per il calcolo della compartecipazione; la Regione Veneto indica come indirizzo il 50% della tariffa complessiva.












